ТИРОНЕТ – все о щитовидной железе Для специалистов Журнал Тиронет 2011 год № 1
Клинические рекомендации по диагностике и лечению узлового зоба
Махмуд Хариб,
Хоссейн Хариб.
Перевод В.В. Фадеева
Введение
Клинические рекомендации разрабатываются для того, чтобы облегчить принятие клинических решений и улучшить стандарты медицинской помощи. Процесс их создания обычно начинается с профессиональных ассоциаций, специализированных учреждений или государственных агентств, которые выбирают панель экспертов в той или иной области для создания документа. Общепринято, что этот процесс должен быть прозрачен, проходить без коммерческой поддержки, а панель экспертов не должна иметь значительного конфликта интересов в сфере создаваемых рекомендаций. Клинические рекомендации должны быть чёткими, краткими, базироваться на доказательности и быть приемлемыми для клинической практики.
В 2010 году Американская Ассоциация Клинических Эндокринологов (ААСЕ) и Европейская Тиреоидная Ассоциация (ЕТА) подготовили и опубликовали клинические рекомендации по диагностике и лечению узлового зоба с градацией уровней рекомендательности, используя наиболее доказательные данные [1]. Этот документ стал уникальным, поскольку явился консенсусом между панелями экспертов ААСЕ и ЕТА, а также многочисленными критиками и отразил особенности подходов к проблеме, которые приняты по обе стороны Атлантики. Наш обзор обсуждает основные положения этих рекомендаций на примере типичных клинических случаев, для того чтобы продемонстрировать принципы использования различных методов исследования, подходы к наблюдению пациентов и методы лечения. В начале представляется клинический случай, после чего он кратко обсуждается в контексте представляемых рекомендаций с акцентом на спорные вопросы.
Как часто встречается узловой зоб?
Данные о распространенности узлового зоба весьма варьируют в зависимости от характера популяции и использованных методов обследования. Например, по данным пальпации она составляет 3–7%, по данным УЗИ – от 20% до 70%, а по данным аутопсийных исследований – до 50% вобщей популяции[2–5]. Распространенность узлового зоба выше в регионах йодного дефицита, а также в регионах, подвергшихся ионизирующему облучению; она увеличивается с возрастом и выше у женщин, по сравнению с мужчинами. Частота новых случаев узлового зоба составляет порядка 0,1% популяции, что для США ежегодно составляет около 300 тысяч новых случаев. Данные, полученные в исследованиях из других регионов, аналогичны и определяются факторами, перечисленными выше. Всё это позволяет заключить, что узловой зоб является очень распространённой клинической проблемой.
Клинические случаи
Клинический случай 1: солитарный узловой зоб
Женщина 29 лет, узловой зоб обнаружен при рутинном клиническом исследовании. Не предъявляет жалоб на боль и неприятные ощущения в области шеи, симптомы гипо- или гипертиреоза отсутствуют, семейный анамнез не отягощён по раку ЩЖ, облучения области шеи в прошлом не было. При пальпации определятся плотный узел в левой доле ЩЖ, размером 2,0×2,0 см. Узлы в правой доле не пальпируются, шейная лимфаденопатия отсутствует.
Действительно ли этот узел солитарный?
УЗИ не только позволяет точно описать пропальпированный узел, но зачастую обнаруживает непальпируемые узлы ЩЖ. Так, по данным исследования в клинике Мэйо [6], у 151 пациента с солитарными узлами по данным пальпации, в 48% из них УЗИ выявило дополнительные узловые образования. Примерно у трети пациентов было обнаружено 2 узла и более, не выявленных при физикальном обследовании. Как и предполагалось, непропальпированные узлы были, как правило, менее 1 см в диаметре. На практике часто встречаются узловые образования ЩЖ, случайно обнаруженные при каротидной сонографии, ПЭТ-сканировании по поводу различных опухолей и КТ (МРТ) области шеи. Инциденталомы ЩЖ, как правило, имеют маленький размер (<1,5 см), не имеют симптомов и не злокачественны. Тем не менее обследование по поводу инциденталом ЩЖ сопряжено со стрессом для пациента и определенными сложностями для эндокринолога [7, 8].
Каковы предикторы злокачественности при узловом зобе?
Среди факторов риска злокачественности узлового образования ЩЖ следует отметить: облучение области шеи в детском возрасте, семейный анамнез рака ЩЖ, мужской пол, молодой или наоборот очень пожилой возраст, твердый фиксированный узел и увеличение шейных лимфоузлов (табл. 1). При выявлении узловых образований в детском и подростковом возрасте всегда нужно помнить о большей вероятности рака ЩЖ, чем у взрослых.
Табл. 1. Факторы, повышающие вероятность злокачественности узлового образования ЩЖ
- Облучение области головы и шеи в детстве
- Семейный анамнез рака ЩЖ (папиллярный, медуллярный, МЭН-2)
- Мужской пол
- Плотный, фиксированный узел
- Ипсилатеральная шейная лимфаденопатия
- Парез голосовой связки
Табл. 2. Ультразвуковые данные, подозрительные в отношении РЩЖ
- Солидный, гипоэхогенный
- Неровный край
- Микрокальцинаты
- Хаотичная или повышенная васкуляризация
- Высота больше, чем ширина
- Экстракапсулярный рост
Табл. 3. Цитологические заключения по ТАБ узлового зоба (по рекомендациям 2010 г.)
| Заключение | Риск рака, % |
|---|---|
1. Неинформативный |
<3 |
|
2. Доброкачественный |
<1 |
|
3. Фолликулярная неоплазия |
<10 |
|
4. Подозрительный на злокачественность |
50 |
|
5. Злокачественный |
>99 |
Два недавних исследования показали, что одним из факторов, положительно коррелирующих с вероятностью риска рака ЩЖ является уровень ТТГ [9, 10]. По данным первого из них, вероятность рака в солитарном узле ЩЖ при ТТГ более 6 мЕд/л увеличивалась в 3 раза по сравнению с уровнем ТТГ в 0,3 мЕд/л [9]. В противоположность традиционным представлениям о том, что вероятность рака больше в узлах крупных и/или солитарных, по данным недавнего исследования, ни размер узла, ни число узлов в ЩЖ не предопределяет риск РЩЖ [11].
В соответствии с последними клиническими рекомендациями, УЗИ ЩЖ показано пациентам с пальпируемыми узлами ЩЖ или пациентам с высоким риском РЩЖ (семейный анамнез, облучение шеи в детстве). УЗИ позволяет получить дополнительную информацию, такую как выявление непальпируемых узлов, точное определение их размеров, а также определить ряд эхографических характеристик, которые позволяют оценить риск РЩЖ [11–14]. Ряд подозрительных УЗхарактеристик представлен в табл. 2.
Специфичность в отношении диагностики рака двух и более перечисленных УЗпризнаков составляет около 90%. Микрокальцификация – отличительный признак папиллярного рака – имеет большую диагностическую ценность. Цветовая допплерография позволяет оценить характер кровоснабжения узловых образований, при этом повышенное или хаотичное кровоснабжение подозрительно в отношении РЩЖ [15]. Кроме того, УЗИ необходимо для тонкоигольной аспирационной биопсии (ТАБ) под контролем УЗИ (УЗИ-ТАБ), а также для динамической оценки размера узлового образования [11, 16, 17].
Какие исследования необходимо провести?
Определение уровня ТТГ необходимо для оценки функции ЩЖ. Если ТТГ в норме, в определении уровня св. Т4 нет необходимости. Если уровень ТТГ повышен, проводится определение уровня св. Т4 и антител к тиреоидной пероксидазе (АТ-ТПО). Если ТТГ снижен, определяется уровень св. Т4, св. Т3 и при необходимости проводится сцинтиграфия ЩЖ: при выявлении «горячего» узла в проведении его ТАБ необходимости нет. В общем и целом при узловом эутиреоидном зобе в проведении сцинтиграфии в большинстве случаев необходимости нет.
Уровень кальцитонина является маркером С-клеточной патологии и его значительное повышение может свидетельствовать о наличии у пациента медуллярного рака ЩЖ (МРЩЖ). Ряд исследований показал, что повышенный уровень кальцитонина выявляется при медуллярной микрокарциноме [18–20]. Более того, некоторые авторы предложили проведение скринигового определения уровня кальцитонина у пациентов с узловым зобом с целью выявления ранних стадий МРЩЖ, хотя такого рода рекомендация является весьма противоречивой. В связи с этим обсуждаемые нами клинические рекомендации 2010 года не предлагают проводить рутинное определение уровня кальцитонина при узловом зобе. Если обратиться к оригинальной формулировке: «определение базального уровня кальцитонина может понадобиться при первичном обследовании пациентов с узловым зобом» [1].
Как указывалось выше, УЗИ и ТАБ в настоящее время являются интегральными компонентами обследования пациентов с узловым зобом, а цитологическое исследование подтверждает доброкачественную или злокачественную природу узлового образования. ТАБ может быть предпринята под пальпаторным контролем, но предпочтительно под контролем УЗИ. В специализированных клиниках ТАБ является высокоэффективным методом с точностью более 95% [11, 13, 21–25]. ТАБ достаточно простая, безопасная и экономически выгодная технология и достигает наилучших результатов в ситуации, когда её проводит опытный специалист, а препараты оценивает опытный цитолог. УЗ-контроль значительно повышает точность ТАБ. в противоположность рекомендациям 2006 года [26], последний документ предлагает использовать пять категорий заключений по цитологическому исследованию, которые представлены в табл. 3. В общем и целом, риск наличия рака в узловом образовании, которое по данным цитологического исследования расценено как доброкачественное (негативный ответ) составляет менее 1%, при подозрительном заключении – около 50%, а при заключении о злокачественных изменениях – 99% [25].
Каковы дальнейшие действия?
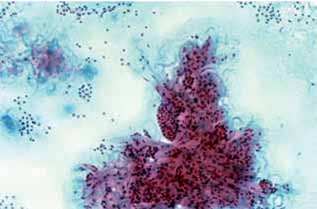
При обследовании уровень ТТГ у пациентки составил 1,5 мЕд/л, при УЗИ обнаружен гипоэхогенный узел, без косвенных ультразвуковых признаков злокачественности, при ТАБ диагностирован узловой коллоидный зоб (рис 1). В соответствии с рекомендациями пациентке показано наблюдение с проведением контрольных УЗИ каждые 6–18 месяцев. Рутинное назначение супрессивной терапии L-T4 не рекомендуется [27]. Вопрос о необходимости повторных ТАБ решается клиницистом индивидуально для каждой конкретной ситуации. Повторная ТАБ показана в случае если объем узла по данным УЗИ увеличился на 50% [1].




